- 死亡の危険性の高い最重篤例は原因物質に曝露後数分~10分以内に
A:Airway気道が喉頭浮腫のために閉塞し、
B:Breath呼吸ができなくなり、低酸素となり、そのために低酸素性非心原性肺水腫で呼吸停止となることを明記すること。
C:Circulation循環不全(低血圧)はA、Bの結果である。
上記A、B、Cについては、Resuscitation Council UK 2021[17]でもアナフィラキシーへの対処の基本として述べられている。 - そのため、ワクチンなど薬剤使用後短時間(数分前後)に呼吸困難が急速に進行する場合は、皮膚症状がなくともアナフィラキシーとして対処し、直ちにアドレナリンを筋肉注射の上、静脈ルートの確保、酸素吸入、ステロイドの使用が必要であることを明記すること。
- アドレナリン静注による効果持続のためには、アドレナリンの持続点滴の必要性を明記すること。
- アドレナリンと同時にステロイドを注射しておくべきことを明記すること。
- 厚生労働省、予防接種副反応検討部会2022年11月11日
- 同上、議事録
- 厚生労働省健康局予防接種担当参事官室、「新型コロナワクチンの接種に伴いアナフィラキシーを発症した者への対応について(再周知)」
- 薬のチェック編集委員会、アナフィラキシーにはアドレナリンとステロイド、薬のチェック2021:21(95):52-57
- 薬のチェック編集委員会、COVID-19用ワクチン、アナフィラキシー多発:4400人に1人、薬のチェック2021:21(95):64-65. No95-f06.pdf (npojip.org)
- 浜六郎、セファクロル(ケフラール)による血清病、TIP誌1994年6月
- 厚生労働省、医薬・生活衛生局、平成30年シーズンのインフルエンザワクチン接種後の副反応疑い報告について医薬品・医療機器等安全性情報
- 浜六郎、オセルタミビル(タミフル)の害-主要な2タイプとその発症機序の考察(2)-TIP誌2007:22(12):131-136
- Hama R. Fatal neuropsychiatric adverse reactions to oseltamivir: case series and overview of causal relationships. International Journal of Risk & Safety in Medicine 20 (2008) 5-36 DOI 10:3223/JRS-2008-0431 日本語訳
- 日本アレルギー学会、アナフィラキシーガイドライン2014(現在アクセス不能)
- 日本アレルギー学会、アナフィラキシーガイドライン2022
- Simons FE, Roberts JR, Gu X, Simons KJ. Epinephrine absorption in children with a history of anaphylaxis.J Allergy Clin Immunol. 1998 ;101(1Pt1):33-7
- Srisawat C, Pipitpreecha R, Chandranipapongse W et al. Systemic absorption of epinephrine compared between the intranasal and intramuscular routes of administration in healthy adults. J Allergy Immunol. 2022 Aug 22. doi: 10.12932/AP-120821-1209. Online ahead of print.PMID: 35964243
- Duvauchelle T, Robert P, Donazzolo Y et al. Bioavailability and cardiovascular effects of adrenaline administered by Anapen 500 μg auto-injector in healthy volunteers. .Br J Clin Pharmacol. 2022 Sep 22. doi: 10.1111/bcp.15545. Online ahead of print.PMID: 36136762
- Tanimoto S, Kaliner M, Lockey RF et al. Pharmacokinetic and pharmacodynamic comparison of epinephrine, administered intranasally and intramuscularly: An integrated analysis. Ann Allergy Asthma Immunol. 2022 Nov 2:S1081-1206(22)01904-4. doi: 10.1016/j.anai.2022.10.024. Online ahead of print.PMID: 36334720
- 厚生労働省の重篤副作用疾患別対応マニュアル「アナフィラキシー」2088年版(2019年改定)
- Resuscitation Council UK 2021
- 浜六郎、ビタミンK製剤・可溶化剤HCO−60とアナフィラキシー型ショック、TIP「正しい治療と薬の情報」1986年2月号: 9-12.
喉頭浮腫による気道閉塞を唯一の症状とする電撃型アナフィラキシーは、この3項目に、含まれないため、これまでのガイドラインでは全く診断ができない。
しかも、呼吸症状軽視を象徴するかのように、呼吸症状のイラストにアナフィラキシーの呼吸症状に重篤さを全く感じることができない。呼吸症状よりも、血圧低下が重視されていることもあり、呼吸症状の重篤さが伝わらない。
・2021年までのガイドライン[10]の記述

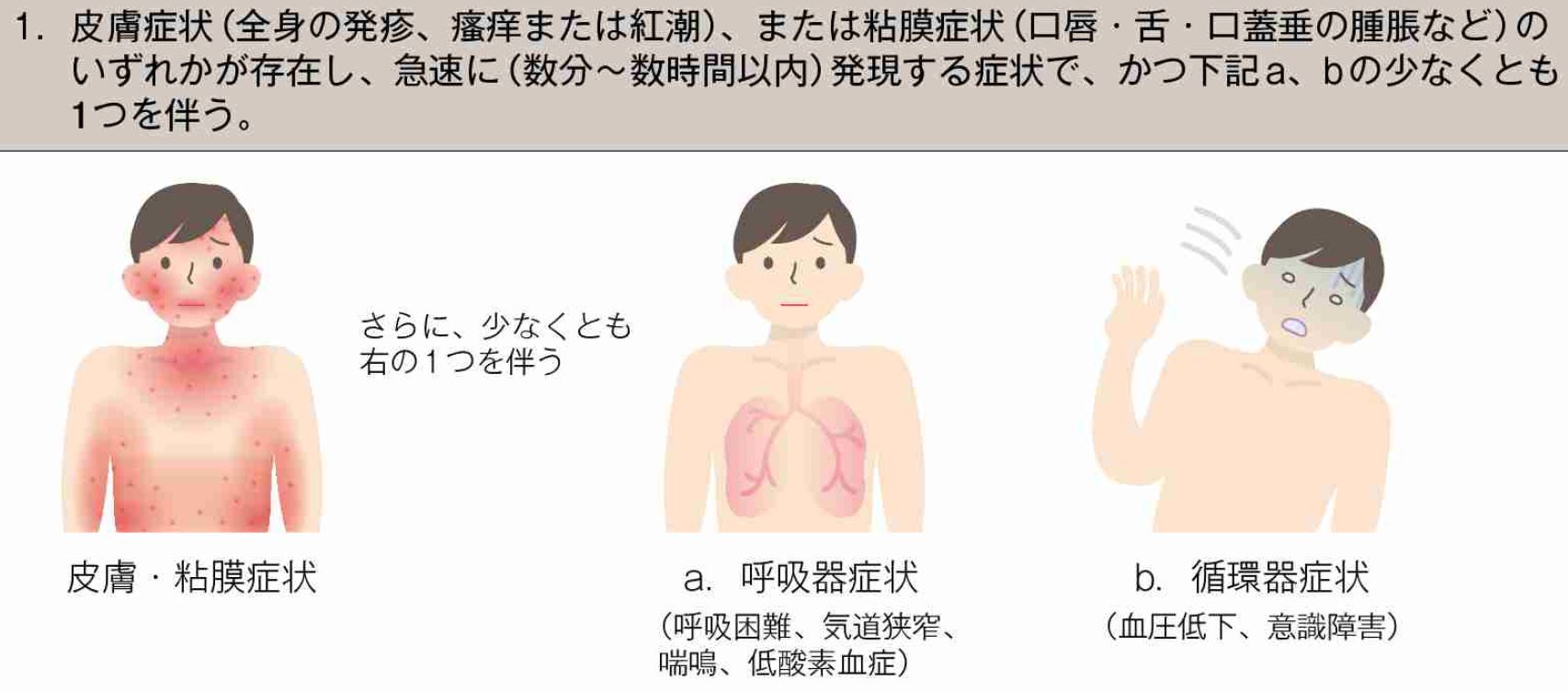
1.では、呼吸器症状が全く苦しそうでない。血圧低下に比べて、呼吸器症状に深刻さが、これでは全く伝わらない。
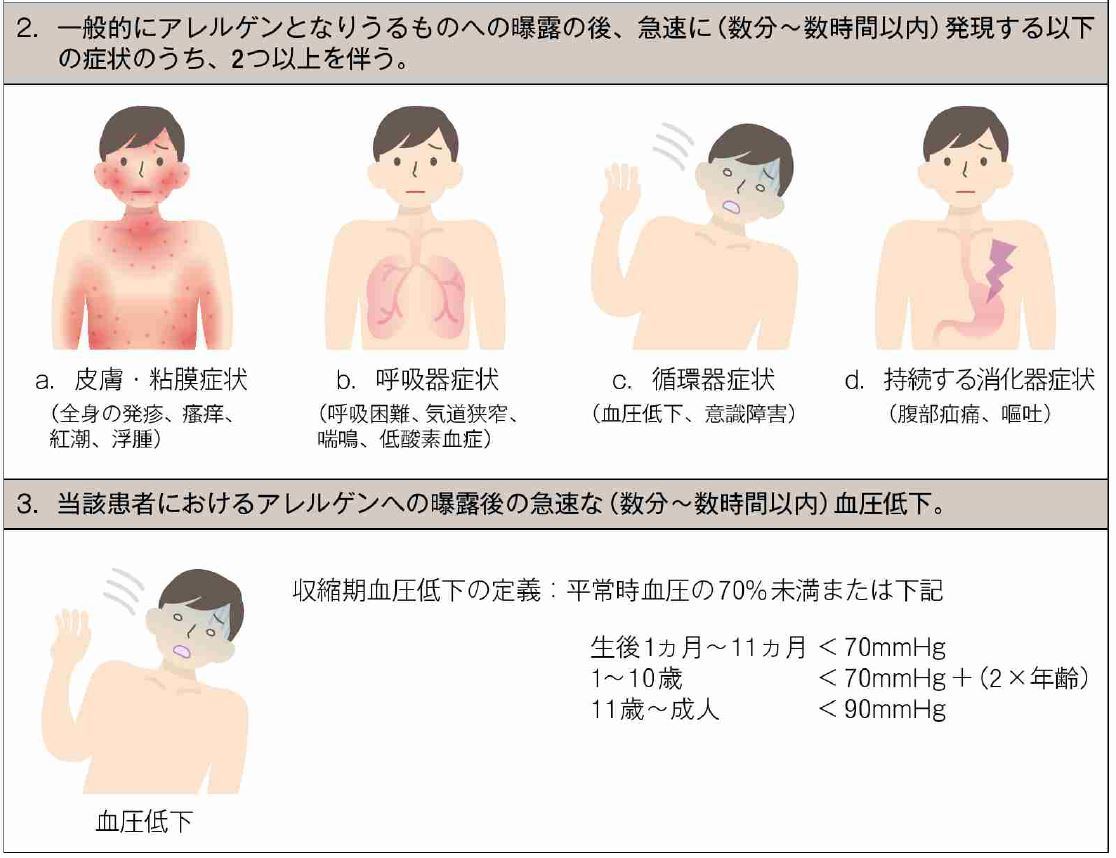
2.では、1.と同様、呼吸器症状に重大さ・深刻さが全くない。
3.についても、血圧だけを重視して記載している。
これでは、気道閉塞に始まる電撃型アナフィラキシーなら、意識が消失するほどの低酸素で血圧が低下してからでないと、アナフィラキシーと診断できない。
この時点でアドレナリンを筋注しても、アドレナリンの吸収も遅く、アナフィラキシーの元になるヒスタミンなど化学伝達物質をマスト細胞はすでに最大限出し尽くしているので、救命は不可能である。
また、ガイドラインには、気道閉塞だけで心不全がなくとも低酸素性非心原性肺水腫が起こりうることに関しても記載がないので、ピンク色の泡沫状の血痰を見ると、肺水腫が心不全で起こっていると誤診してしまうことになる。
②日本アレルギー学会の2022年改訂版ガイドライン[11]では多少改善されたが、なお、循環器症状(低血圧)を重視し呼吸症状で発症する電撃型を見落としてしまう。
2022年版(最新)のガイドライン
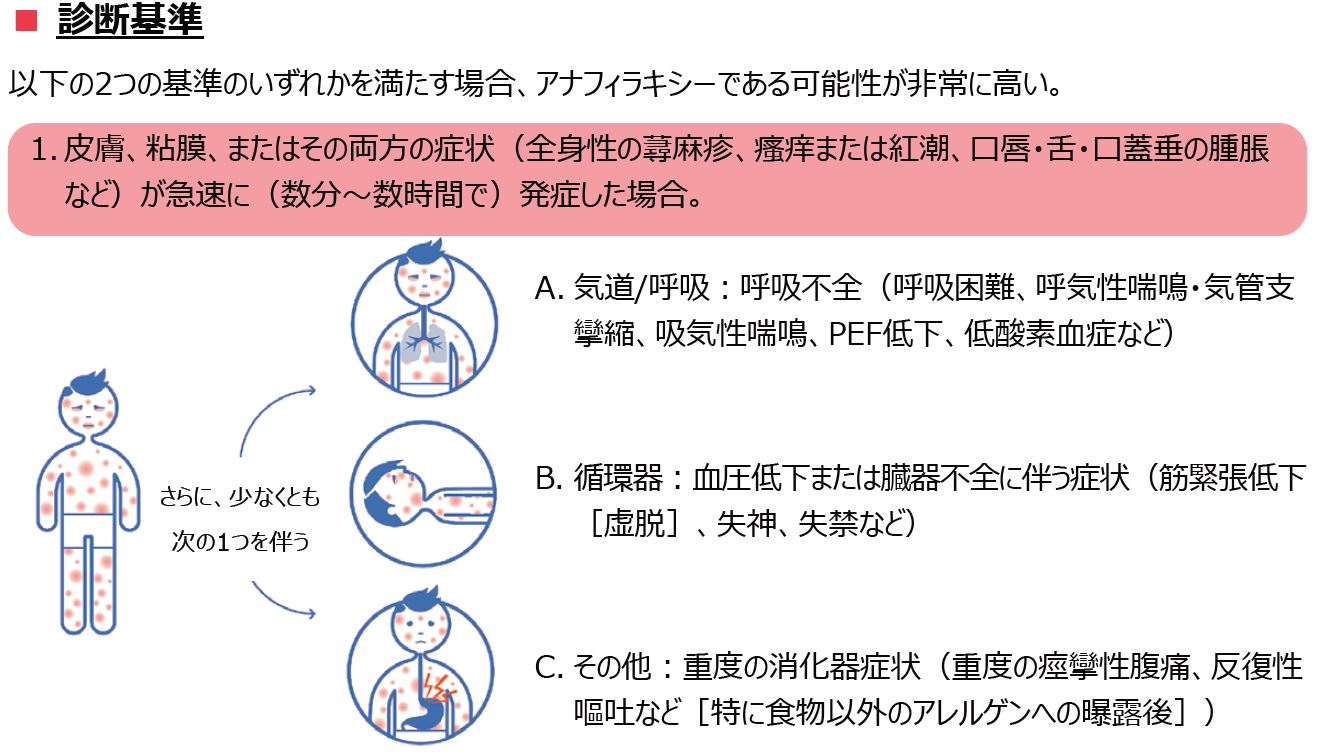
これは、アナフィラキシーは「皮膚症状が必須」ととられかねない書き方である。
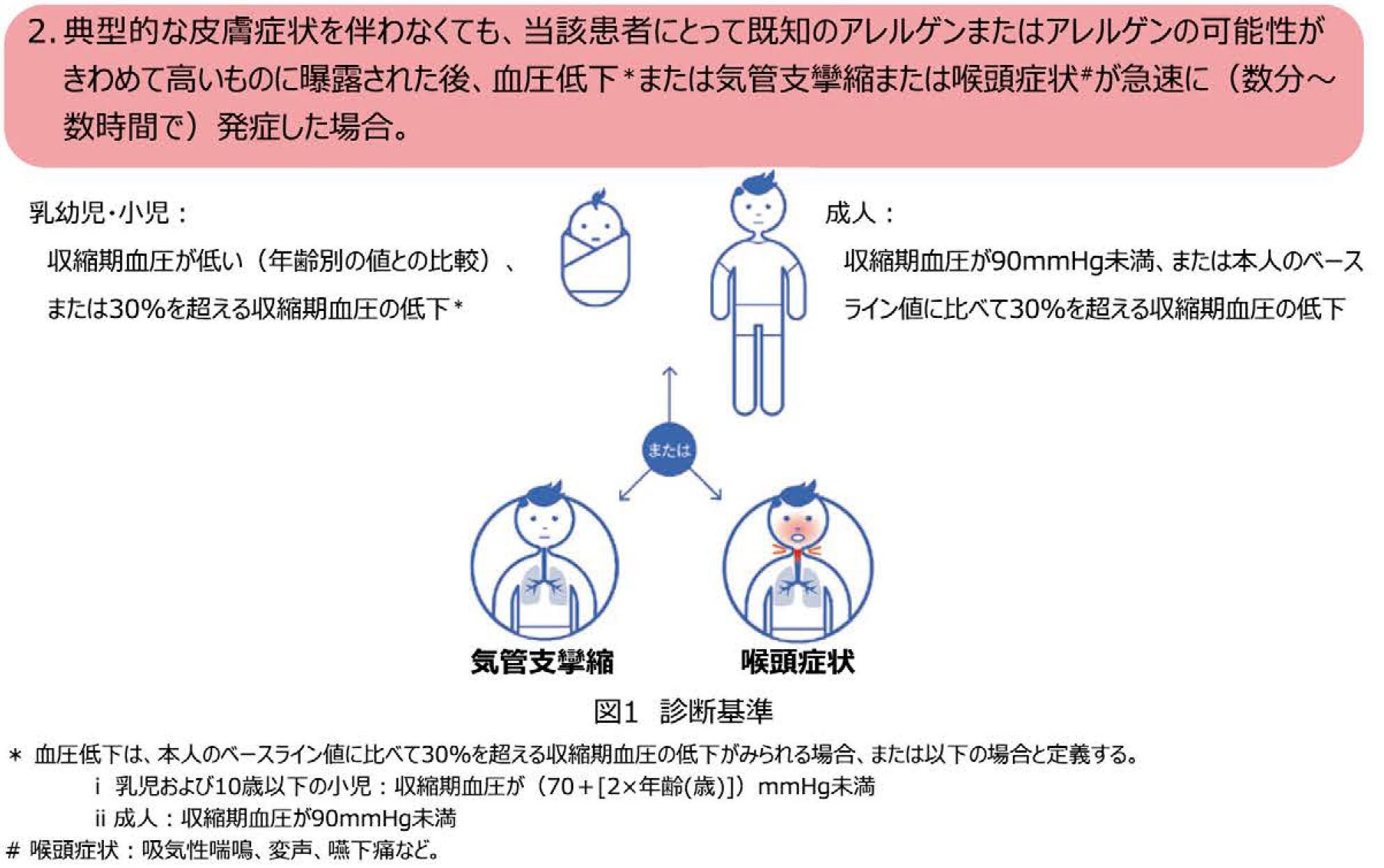
2022年改訂ガイドラインでは、2項目の下の方にようやく、喉頭の症状を強調したイラストが描かれている。
しかし、その内容は、吸気性喘鳴、変声、嚥下痛などであり、気道閉塞の緊急性が伝わり難い。また、血圧低下が先に述べられているために、喉頭閉塞が死に直結する深刻な症状であるという重大さが伝わってこない。
いきなり息ができなくなったら、何をおいても、アドレナリンの筋肉注射 と強調して書かれていなければ、医師はその深刻さを認識しない!!
(2)3次救急病院の医師を含めて医師に電撃型アナフィラキシーの知識が不足
3次救急に電撃型アナフィラキシーの例が搬送される頃には、本例のように、心停止を起こしてからしばらく経過した場合が多い。
したがって、3次救急の医師であっても、原因物質の曝露から数分で発症し、発症から10分程度で心停止するような電撃型アナフィラキシーを、発症直後に診療した経験はほとんどないといえる。
たまたま、勤務病院内で造影剤などによる電撃例の救命処置に携わらない限り、電撃型アナフィラキシーを経験することはまずない。したがって、電撃型アナフィラキシーに適切に対処できるかどうかは、適切な知識を持っているかどうかに左右される。
しかし、上記のように、アナフィラキシーのガイドラインが適切な知識を提供していないために、3次救急の医師も含めて、医師の知識は不十分である。
(3)3次救急病院の医師を含めて医師に低酸素性非心原性肺水腫に関する知識が不足
アナフィラキシーと診断すべき根拠の第4)項「心不全がなくとも、低酸素だけで急性肺水腫が起こる」で触れたが、肺水腫の原因としては心不全が多く、低酸素性非心原性は少ない。また、アナフィラキシーガイドラインでも、肺水腫が低酸素性非心原性に生じうることが記載されていない。
このようなことが重なり、3次救急病院を含めて医師の間に、低酸素性非心原性肺水腫が、アナフィラキシーで起こりうるとの知識が不足している。
(4)病理解剖をしていないために決着がつかない
病理解剖をすれば、肺塞栓症であれば肺動脈主管部(左肺動脈が多い)に太い血栓が認められるはずである。
また、短時間で死亡する心筋梗塞なら、相当太い冠動脈に血栓ができているのが肉眼でもみえるはずである。
しかし、病理解剖が実施されていないために、死因について議論が続いている。
5.劇症アナフィラキシーに適切に対処し救命するために必要なこと
SARS-CoV-2ワクチンはCOVID-19の発症を予防しなくなっており、害だけがある無用な物質である。したがって、使用しないようにするべきだが、現実には接種が続いているので、接種するならば、以下の点を改める必要がある。
1)アナフィラキシーガイドラインの記述を適切にすること
2) SARS-CoV-2ワクチンは4000人に1人の割合と、高頻度にアナフィラキシーを起こすワクチンであることを、周知させること
3) 常に、アナフィラキシーに直ちに対処できる準備が必要
ワクチン接種の際には、医療機関での接種、集団接種会場での接種を問わず、常に、アナフィラキシーに直ちに対処できる準備を整えておく必要がある。すなわち、
①アドレナリン入り針つき注射器
②静脈ルートの確保用の点滴セット
③酸素吸入
④注射用のステロイド
である。
4) 本例では、集団接種会場ではなく入院設備のある医療機関で実施すべき
特に本例では、もともと接種会場の医師によれば「体調が悪かった」。体重が110kgあり、高血圧症、糖尿病、睡眠時無呼吸症候群があった。そのため、喉頭部が狭く喉頭浮腫が起これば気道が塞がりやすかったと考えられる。このような人は、接種をするのであれば、集団接種会場ではなく、アナフィラキシーに対応できる入院設備のある医療機関で実施すべきである。
電撃型アナフィラキシーの救命例(浜六郎)
浜:私が勤務医の頃の経験である。入院中の21歳の男性が、上記Aさんよりも激烈な電撃型アナフィラキシーを起こした。
看護師が点滴を始めたところ、すぐに、腕から胸、喉、顔に焼けつ感じがして2~3分後に呼吸が苦しいと訴えた。看護師は直ちに点滴を抜去し、医師が呼ばれた。私も含めて3人の医師が駆け付けた時にはすでに顔が真っ黒と感じるほどのチアノーゼで、脈も触れなかった。しかし、奇跡的に点滴ルートが取れてアドレナリンとイソプレナリン、ステロイド剤を注射したところ、低酸素にともなう痙攣が起きたが、気管挿管の準備をしていたら、呼吸が再開したため、気管挿管することなく救命できた。アドレナリンの点滴は6時間、ドパミンは24時間持続点滴を要した。点滴ルートが確保できなかったら、アドレナリンの筋注では間に合わなかった可能性がある。
この場合も、ジンマシンなど他の症状は全くなかった。焼けつく感じの次に呼吸困難が生じたため、アナフィラキシーと即座に判断できた。
これら電撃型(劇症例)では、喉頭浮腫のために気道が閉塞する。そのために息ができなくなり、急速に血圧が低下して意識がなくなる。上記の症例は救命できたが、アナフィラキシーで死亡する例の大部分は、呼吸症状がいきなり起こるタイプである。咳が出始め急速に気道が狭くなるために、声が出せず、単語単位でしか話ができない。この段階で間髪入れずにアドレナリン筋注が必要である。
繰り返すが、死亡につながるアナフィラキシーの最も注目すべき症状は、呼吸困難が(咳で始まり)急速に進行し気道が閉塞する。
また、上記経験例がアナフィラキシーであったことは、プリックテストと皮内反応で確認した。点滴に混入された止血剤のビタミンK製剤(ケーワン🄬:註)中の添加剤である 「HCO-60」という界面活性剤を1億倍希釈液の皮内反応では陰性であったが、1000万倍希釈溶液の皮内反応では陽性であった。
繰り返すが、死亡につながるアナフィラキシーの最も注目すべき症状は、呼吸困難が(咳で始まり)急速に進行し気道が閉塞する。
註:骨折手術後の抜釘の前処置として用いられた。1979年当時一般的であったが、本来不要である。
参考:浜六郎、ビタミンK製剤・可溶化剤HCO−60とアナフィラキシー型ショック、TIP「正しい治療と薬の情報」1986年2月号[18]
参考文献
以下、資料(厚生労働省、ワクチン副反応検討部会2022年11月11日資料1-3-1別添より)[1]
症例の紹介
42歳女性、体重110kg、既往歴に睡眠時無呼吸症候群あり。(報告医1 第一報)アナフィラキシー疑いとして報告。 14:18頃ワクチン接種。本人は体調変わりなしと答えた。 14:20頃待機場所に歩いて移動。 14:25頃、咳が出始めたため看護師が声をかけ前方に歩いてくるも、途中で座り込んでしまう。看護師が車いすで介助し救護室に移送。その際に、「接種前から体調が悪かった」との訴えを看護師が聞いた。看護師より、「気分が悪い人がいる」と呼ばれて報告者である医師が救護室へ向かった。 14:28-29頃初診時、顔面蒼白・呼吸苦訴えあり。明らかな粘膜所見なし・皮膚所見なし・掻痒感なし。消化器症状訴えなし。聴診では明らかな喘鳴は聴取できず。意識はあるものの呼吸促迫しており、会話は単語程度を断続的にできるのみ。バイタルチェックを指示し、SpO2 60%台であったため再検を指示するとともに、酸素5L投与開始、救急要請。 14:30頃、バイタルチェック中に嘔気出現・泡沫状のピンク色の血痰を排出。次いで鼻腔からも血痰が溢れ、 14:34頃意識レベルが低下したため臥位にすると呼吸停止・総頸動脈/鼠径動脈触れず。bystander CPR開始。 14:35-36頃AED装着。 ショックの必要なしで、CPR継続。エピネフリンを静脈内投与しようとするも静脈路確保できずCPR継続。 14:40頃、心拍再開・自発呼吸再開するも、あえぎ様呼吸であり、 14:42頃再び心肺停止となりCPRを再開。ほぼ同時に救急隊接触し、 14:55救急搬送となった。救急車内でも Asys継続・瞳孔散大対光反射なし。 15:15頃3次救急病院に到着し、引き継ぎとなった。 死因に関する報告者の見解:不明(報告医から、発症経過からコロナワクチンによる電撃的なアナフィラキシー反応の印象があるが、最終的な診断は不詳である。と報告) 因果関係:関連あり
(報告医2)
ワクチン接種当日 15:15、隣接市の新型コロナウイルスワクチン接種会場から心肺蘇生患者の救急搬送を報告者の医療機関の救命救急センターにて受け入れた。到着時、心肺停止状態で、心電図波形は心静止であった。心肺蘇生を継続し、ルート確保のうえ、アドレナリン1mgを投与し、挿管管理を実施した。アドレナリン1mgを計8回投与するも反応はなく、 同日 15:58死亡確認となった。死亡時画像診断を実施し、高度肺うっ血像認めた。病理解剖は実施せず。救急隊から、推定体重110kgとの情報があった。以前のかかりつけ医からの情報で、既往として高血圧症、糖尿病、睡眠時無呼吸症候群があった。救急搬送時の所見としては、高度肥満があり、皮膚および粘膜病変は認めなかった。 接種会場での状況について、ワクチン接種前から呼吸苦があったとの情報と、急変時に泡沫状血痰があったとの情報があり、急性心不全を死因とした。 死因に関する報告者の見解:急性心不全、心肺停止
(報告医1 第二報)第一報で報告基準に該当するものとして、アナフィラキシー疑いとして報告されたが、第二報としてその他の反応として報告された。 14:18頃ワクチン接種。本人は体調変わりなしと答えた。 14:20頃待機場所に歩いて移動。 14:25頃、咳が出始めたため看護師が声をかけ前方に歩いてくるも、途中で座り込んでしまう。看護師が車いすで介助し救護室に移送。その際に、「接種前から体調が悪かった」との訴えを看護師が聞いた。看護師より、「気分が悪い人がいる」と呼ばれて報告者である医師が救護室へ向かった。 14:28-29頃初診時、顔面蒼白・呼吸苦訴えあり。明らかな粘膜所見なし・皮膚所見なし・掻痒感なし。消化器症状訴えなし。聴診では明らかな喘鳴は聴取できず。意識はあるものの呼吸促迫しており、会話は単語程度を断続的にできるのみ。バイタルチェックを指示し、SpO2 60%台と判明したため酸素5L投与開始、救急要請、血圧などその他のバイタルチェックを継続。 14:30頃、バイタルチェック中に泡沫状のピンク色の血痰を大量に排出。次いで鼻腔からも血痰が溢れ、意識レベルが低下したため臥位にする。14:34頃呼吸停止・総頸動脈/鼠径動脈触れずCPR開始。14:35-36頃AED装着。ショックの必要なしで、CPR継続。エピネフリンを静脈内投与しようとするも静脈路確保できずCPR継続。 14:40頃、心拍再開・自発呼吸再開するも、あえぎ様呼吸であり、14:42頃再び心肺停止となりCPRを再開。ほぼ同時に救急隊接触し、 14:55救急車に同乗し搬送。救急車内でもCPR継続するが心静止状態で瞳孔散大、対光反射なし。 15:15頃3次救急病院に到着し、引き継ぎとなった。 予診票上の留意点として、糖尿病を記載。
死因に関する報告者の見解:不明(報告医から、死亡診断書では急性心不全と記載されたと聞いているが、最終的な診断は不詳である。と報告)
厚労省が公表した資料 では「急性心不全」とされているが、議事録 では 報告医1の見解として「不明」と訂正されている